Sommaire
- Définition : qu'est-ce que le SIDA ou VIH ?
- Chiffres et historique du VIH
- Quels sont les symptômes du SIDA ?
- Quelles sont les causes du syndrome d’immunodéficience acquise ?
- Facteurs de risques
- Quelles sont les personnes à risque ?
- Qui, quand et où consulter ?
- Durée de cette pathologie
- Quelles sont les complications de l’infection par le VIH ?
- Contagion et transmission du VIH
- Examens et dépistages du VIH
- Quels sont les traitements contre le VIH ?
- Prévention
- Les mesures de dépistage
Définition : qu'est-ce que le SIDA ou VIH ?
Le VIH ou virus de l’immunodéficience humaine, est à l’origine de la maladie appelée SIDA (syndrome d’immunodéficience acquise).
L’infection par le VIH atteint le système immunitaire, notamment les cellules CD4, c’est-à-dire les chefs d’orchestre qui coordonnent de manière organisée le reste de l’humanité. En l’absence de traitement, des maladies infectieuses, bénignes chez le sujet normal, vont prendre des formes graves chez les sujets infectés par le VIH. Ce sont les infections opportunistes. La personne infectée par le VIH a également un risque plus élevé de développer certains cancers.
Il existe deux types de virus de l’immunodéficience humaine : le VIH 1 et le VIH 2. Le VIH 1 est le plus fréquent. Le VIH 2 se rencontre plus souvent en Afrique de l’Ouest et est à évolution plus lente. Ils appartiennent au groupe des rétrovirus.
Image : Schéma de la section d'un VIH
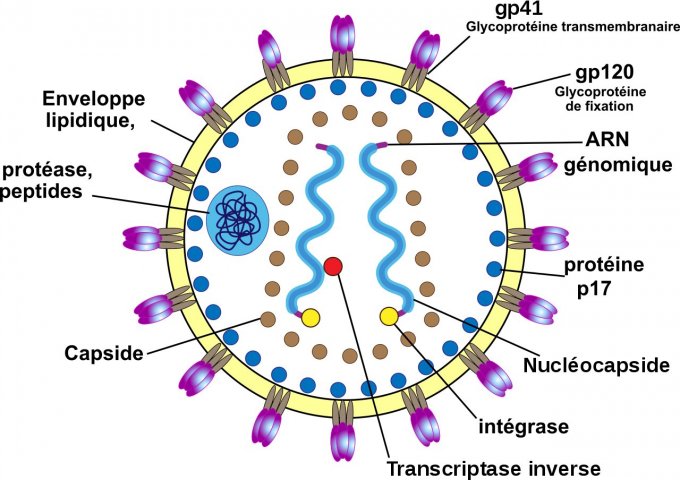 © Creative Commons
© Creative Commons
Crédit : atropos235 on en.wikipedia schéma sous licence CC BY 2.5 https://creativecommons.org/licenses/by/2.5/
Chiffres et historique du VIH
À l’origine, il n’est pas question d’identifier le virus du SIDA en tant que tel. C’est en 1981 que le US Centers for Disease Control (CDC) relève un nombre étonnant de maladies rares comme la pneumonie et le sarcome de Kaposi chez les jeunes homosexuels. On donne d’abord à la maladie le nom de Gay-Related Immune Deficiency, car elle ne semble toucher qu’une frange de la population. L’année suivante, la maladie est renommée Syndrome d’Immunodéficience acquis (SIDA). Les médecins se rendent compte que la maladie peut être transmise par voie sexuelle et certains cas sont signalés chez les hémophiles et les transfusés de sang. Les premiers cas sont également signalés en Afrique.
C’est en 1983 que le virus, le virus lymphadéno-associé (LAV), est isolé. On découvre que les femmes aussi peuvent être infectées aussi lors de rapports hétérosexuels. L’Organisation mondiale de la Santé réclame une surveillance globale de cette "nouvelle" maladie.
Quelques années plus tard, en 1987, la FDA approuve le premier médicament antirétroviral : l’AZT. Il s’agit d’un médicament anti-VIH appelé analogue nucléosidique (INTI). Lorsque le VIH infecte une cellule, il prend le contrôle de celle-ci. Le VIH oblige alors cette cellule à fabriquer de nombreuses copies du virus. Pour les fabriquer, la cellule utilise des protéines appelées enzymes. Lorsque l’activité de ces dernières est réduite, la réplication du VIH ralentit. L’AZT inhibe l’action d’une enzyme appelée transcriptase inverse (TI) dont les cellules infectées par le VIH se servent pour fabriquer de nouveaux virus. Puisque l’AZT inhibe l’activité de cette enzyme, ce médicament bloque une étape clé de la réplication du virus.
En 1990, l’AZT laisse sa place à la trithérapie pour palier des problèmes d’adaptation du virus et d’apparition de résistances. Ces traitements, administrés dès le début de la maladie, ne permettent pas la guérison, mais permettent aux personnes vivant avec le VIH de vivre beaucoup plus longtemps, dépassant parfois les 80 ans, soit une espérance de vie normale.
Un jeune infecté toutes les 100 secondes
Aujourd’hui, plus de 35 millions de personnes sont infectées, avec une majorité de cas en Afrique sub-saharienne et plus de 800 000 en Europe occidentale. Un rapport publié par l'UNICEF, à l'occasion de la Journée mondiale de lutte contre le sida qui a eu lieu le 1ᵉʳ décembre 2020, révèle que 320 000 nouvelles infections au VIH ont été enregistrées chez les enfants et les adolescents en 2019.
Au total, il y avait 2,8 millions d'enfants et adolescents séropositifs et 1,3 million de femmes enceintes séropositives dans le monde, l'année dernière. 82 000 enfants âgés de moins de 5 ans ont été infectés pendant la grossesse, et 68 000 au cours de l'allaitement. Des chiffres qui révèlent les disparités mondiales dans la lutte contre le virus.
L'UNICEF souligne également que les traitements contre le VIH et les tests de charge virale pour les enfants ont enregistré une baisse comprise entre 50 % et 70 % dans certains pays, pendant le confinement d'avril-mai 2020. "Pendant que le monde se bat contre une pandémie, des centaines de milliers d'enfants continuent d'être victimes des ravages de l'épidémie de sida", alerte Henrietta Fore, directrice générale d'UNICEF.
150 000 personnes infectées en France
En France, on compte environ 150 000 personnes infectées, dont un tiers ne seraient pas suivies. En 2018, le nombre total de personnes ayant découvert leur séropositivité est estimé à 6 200. Les chiffres des personnes ayant découvert leur séropositivité VIH en 2018 est en diminution par rapport à 2017. Ce chiffre est globalement stable sur les dernières années. La transmission par rapports hétérosexuels représente plus de la moitié des découvertes (56%) et la transmission par rapports sexuels entre hommes 40% d’entre elles.
Quels sont les symptômes du SIDA ?
Les symptômes de l’infection par le VIH et du SIDA évoluent en trois phases.
La phase de primo-infection
Les symptômes de la primo-infection sont des symptômes grippaux. Ils apparaissent environ trois semaines après la contamination. Durant cette période, la personne infectée est très contagieuse. Dans la plupart des cas, la primo-infection est asymptomatique et passe inaperçue. Lorsqu’ils sont présents, les symptômes sont :
- de la fièvre ;
- des maux de tête ;
- des maux de gorge ;
- une éruption cutanée ;
- de la fatigue ;
- des douleurs musculaires et articulaires ;
- la présence de ganglions (adénopathies).
Le docteur Véronique Pistorius, dermatologue, explique : "La forme habituelle à laquelle il faut évoquer le VIH est l’éruption morbiliforme" (ressemblant à la rougeole).
Valentin Giraud, assistant spécialiste au service de médecine interne, maladies infectieuses et tropicales au CHU de Poitiers ajoute : "Attention ces symptômes sont vraiment très banals et ne doivent pas alerter tous les gens qui ont des états grippaux ou des angines. Ces symptômes sont inconstants et il est possible de n’en avoir que certains, voire aucun."
La phase asymptomatique
Après un contrôle – temporaire – de la primo-infection par l’immunité, le virus s’attaque silencieusement aux défenses immunitaires. La personne infectée ne ressent aucun symptôme. La durée de cette phase est variable d’un sujet à l’autre.
Elle peut durer plusieurs années, ce qui complexifie son dépistage et rend parfois son diagnostic trop tardif. "Cela explique les campagnes de dépistages pour rattraper les quelques milliers de personnes estimées dans cette phase qui s’ignorent séropositives et qui pérennisent les nouvelles infections" ajoute Valentin Giraud.
La personne atteinte est contaminante pendant cette phase, également.
La phase de SIDA
À la phase de SIDA, le virus a pris le dessus sur le système immunitaire et les infections opportunistes apparaissent avec leurs symptômes, de même que certains cancers. Cette phase peut apparaitre jusqu’à dix ans après l’infection. On observe donc, à ce stade :
- de la fièvre ;
- des sueurs nocturnes ;
- une perte de poids importante ;
- des adénopathies diffuses ;
- des diarrhées fréquentes et persistantes ;
- des infections cutanées ;
- une toux sèche persistante ;
- un essoufflement ;
- des problèmes neurologiques.
Quelles sont les causes du syndrome d’immunodéficience acquise ?
Le SIDA est une maladie transmise par le virus VIH. Le mode de contamination virale est sanguin ou sexuel.
Facteurs de risques
Les facteurs de risque de la contamination par le VIH sont :
- les rapports sexuels non protégés avec une personne infectée par le VIH, c'est-à-dire les relations vaginales ou anales sans préservatif et relations orales sans préservatif (bien que plus rarement) ;
- la présence d’infections sexuellement transmissibles comme une gonorrhée, syphilis, herpès génital augmente le risque de contamination par le VIH ;
- utiliser des drogues injectables sans respecter les mesures d’hygiène ni jeter le matériel à usage unique ;
- se faire tatouer ou "percer" avec du matériel qui n’est pas à usage unique ou non stérile.
Quelles sont les personnes à risque ?
Les personnes à risque de contracter une infection par le VIH sont :
- les personnes vivant dans les pays dans lesquels l’infection par le VIH est très répandue : l’Afrique subsaharienne, Caraïbes…
- les enfants nés d’une mère séropositive n’ayant pas été traitée : le virus est transmissible durant la grossesse ou lors de l’accouchement ou durant l’allaitement ;
- les personnes qui ont une profession exposée au sang ou à d'autres liquides organiques (professionnels de la santé, policiers, pompiers, etc.) ;
- les personnes ayant reçu une transfusion de sang ou de produits sanguins ou encore une transplantation d’organe de 1979 à novembre 1985 ;
- les personnes ayant des rapports non protégés avec des partenaires multiples ;
- les hommes ayant des rapports avec des hommes (HSH) ont également plus de risque d’être contaminés par le VIH ;
- les travailleurs du sexe.
Qui, quand et où consulter ?
En cas de doute sur une possible infection par le VIH ou en cas de prise de risque comme un rapport sexuel non protégé, il est conseillé d’aller se faire dépister.
En règle générale, il est recommandé à tout un chacun de réaliser au moins un dépistage pour le VIH dans sa vie et à tout médecin de le proposer au moins une fois dans la vie d’un patient. Le dépistage est possible dans les laboratoires d’analyses médicales et dans des centres de dépistage gratuit (CeGIDD), avec ou sans rendez-vous où l’anonymat peut être préservé si cela est souhaité.
Une consultation chez le médecin traitant est également utile pour obtenir des réponses à ses questions.
En cas d’infection avérée un suivi dans un centre de maladies infectieuses spécialisé dans le VIH est proposé.
Durée de cette pathologie
Durée de la phase de primo-infection
La primo-infection survient rapidement après la contamination. Elle dure tout au plus quelques semaines. La positivité de la sérologie intervient trois semaines. En cas de doute, des tests comme la charge virale permettent d’avoir le résultat de certitude, mais ce n’est pas fait en dépistage de routine.
Durée de la phase asymptomatique
La phase asymptomatique peut durer plusieurs années. La personne infectée ne ressent aucun symptôme, mais est susceptible de transmettre le virus.
Durée de la maladie du SIDA
Lorsque la maladie se développe et que les infections opportunistes surviennent, en l’absence de traitement, le décès survient en quelques mois ou années. Parfois celui-ci survient en quelques semaines. Grâce à l’évolution des traitements, le pronostic n’est plus aussi sombre et même si la maladie n’est pas guérie, une personne infectée et traitée pourra vivre de longues années.
L’infectiologue explique : "Pour clarifier, une infection prise en charge au stade SIDA est dangereuse pour la vie, l’instauration du traitement déclenche une restauration de l’immunité qui s’emballe et peut faire surréagir le patient à toutes les infections opportunistes qui cohabitent. On appelle ça le syndrome de restauration immunitaire. Une infection prise en charge durant les deux premières phases est effectivement d’excellent pronostic, d’où l’intérêt d’un dépistage assez « facile »."
Quelles sont les complications de l’infection par le VIH ?
Les complications de l’infection par le VIH comportent essentiellement la survenue d’infections opportunistes, normalement bénignes chez le sujet sain et la survenue de certains types de cancer comme le sarcome de Kaposi. Les personnes atteintes du SIDA sont également plus susceptibles de développer des maladies chroniques, cardio-vasculaires ou neurologiques. Le VIH peut entrainer le décès en quelques années, en l’absence de traitement.
L’infectiologue Valentin Giraud ajoute : "Il faut bien distinguer les complications du stade SIDA, grave comme le syndrome de restauration de l’immunité cité ci-dessus, les pneumonies et les encéphalites opportunistes, le sarcome de Kaposi… et les complications du sujet en bonne santé sous traitement : prise de poids, vieillissement cardiovasculaire, cancers."
Selon le site ONUSIDA, la tuberculose reste la principale cause de décès chez les personnes vivant avec le VIH, ce qui représente environ un décès sur trois. Il est à noter que les personnes vivant avec le VIH sans symptôme de tuberculose ont tout de même besoin d’un traitement préventif contre la tuberculose.
Il peut, en effet, diminuer le risque de développer cette maladie et réduit donc les taux de mortalité par tuberculose / VIH d’environ 40 %. Il est important de connaître les risques de co-infection. Il est estimé que 44 % des personnes vivant avec le VIH et la tuberculose ignorent qu’ils sont co-infectés et ne reçoivent donc pas les soins nécessaires. La tuberculose reste cependant un sujet sensible.
Selon Valentin Giraud : "Il n’y a pas de traitement préventif ! Chaque patient dépisté VIH + est ensuite dépisté pour la tuberculose. Lorsqu’elle est détectée, il peut recevoir un traitement. La problématique se pose surtout dans les pays du tiers monde et a fortiori dans le stade SIDA où elle est, en effet une complication grave et en plus facilite les syndromes de restaurations de l’immunité lorsqu’on démarre le traitement."
Des complications cardiaques, rénales, hépatiques et des risques plus élevés de cancer
L'impact et la prévalence des maladies cardiaques et d'autres comorbidités sur les populations infectées par le virus de l'immunodéficience humaine (VIH) sont mis en avant par une série d'études présentées par le Journal of Infectious Diseases.
Les scientifiques citent les maladies cardiovasculaires, les maladies chroniques du foie et des reins, les t roubles de la fonction physique et la fragilité, le vieillissement reproducteur prématuré ou encore le cancer. Mais ces patients bénéficient d’un suivi médical régulier tout au long de leur vie, ces complications sont régulièrement dépistées ce qui permet de les prendre en charge promptement.
"La publication de ces données aidera les médecins et les chercheurs à mieux comprendre l'impact du VIH sur la personne dans son ensemble et, à terme, à développer des mesures de prévention, des stratégies de traitement et des lignes directrices plus efficaces pour la gestion des risques cardiovasculaires dans cette population. De manière très réelle, les comorbidités sont la nouvelle frontière du VIH", explique Steven Grinspoon, MD, chef du MGH Metabolism Unit professeur de médecine, Harvard Medical School et co-chercheur principal de REPRIEVE.
Le VIH vieillit prématurément l’organisme
Une étude menée en Californie (États-Unis) et publiée le 30 juin 2022 s’est penchée sur le lien entre le VIH et le vieillissement biologique.
Les chercheurs ont analysé les échantillons sanguins de 102 hommes séropositifs et volontaires. Ces derniers se sont révélés être de nature épigénétique, cela signifie que le virus n’altère pas les gènes, mais leur expression. Les scientifiques ont ensuite comparé ces échantillons avec des volontaires sains du même âge et à la même période. Les personnes positives au VIH présentaient une accélération significative de leur vieillissement biologique (entre 1,9 et 4,8 ans) par rapport aux personnes non infectées par le virus.
“Notre travail démontre que, même dans les premiers mois et années de vie avec le VIH, le virus a déjà engagé un processus rapide de vieillissement de l'ADN”, explique Elizabeth Crabb Breen, professeur à UCLA (Université de Californie) et auteur de l’étude.
Ces observations ont tout de même une limite. Le nombre de participants est faible, et tous sont des hommes. Ainsi, des recherches supplémentaires sont nécessaires pour confirmer la découverte.
Contagion et transmission du VIH
Le virus VIH se transmet par l’intermédiaire des liquides corporels : le sang, le sperme, les sécrétions vaginales et le lait maternel. La peau saine ne permet pas la pénétration du virus dans l’organisme et ne transmet pas par la salive. Celui-ci peut pénétrer par les muqueuses ou une plaie cutanée.
Le mode de transmission le plus fréquent est sexuel, lors de rapports non protégés, notamment lors de rapports anaux non protégés entre hommes. Il n’y a pas de contamination possible par une poignée de main, de la sueur, des larmes, par des piqures d’insectes, par l’intermédiaire des toilettes ou des piscines publiques, par la nourriture ou le linge d’une personne infectée.
Un variant très virulent détecté aux Pays-Bas
Un nouveau variant du VIH a été découvert aux Pays-Bas début 2022. Plus virulente et plus transmissible que les autres, cette souche a été nommée "variant VB" par les scientifiques. Les personnes infectées ont une charge virale 3,5 à 5,5 fois plus élevée que les autres et leurs lymphocytes T4 déclinent deux fois plus vite, ce qui les expose au risque de développer la maladie bien plus rapidement. Seul point positif, ce variant répond bien aux traitements antirétroviraux disponibles actuellement.
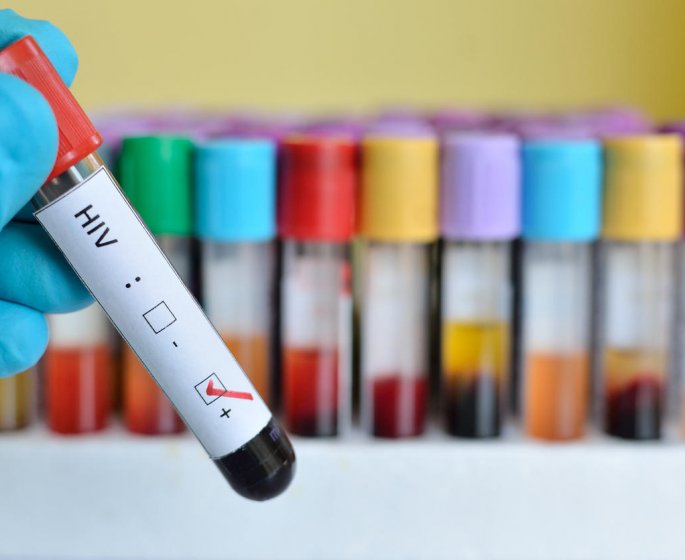
Examens et dépistages du VIH
Pour diagnostiquer une infection par le VIH, une sérologie peut être réalisée. Elle utilise le test ELISA de 4ᵉ génération, qui à l’heure actuelle détecte la protéine P24 et les anticorps anti VIH1 et 2. La positivité après la contamination est donc plus rapide puisque l’antigène p24 se positive plus rapidement. Il existe également des tests rapides et des autotests qui détectent les anticorps anti-VIH1 et 2.
En cas de positivité, la charge virale et le taux de CD4 seront réalisés.
Quels sont les traitements contre le VIH ?
Il n’existe pas, à ce jour, de traitement permettant de guérir le SIDA ou d’éliminer le virus VIH de l’organisme des personnes infectées. Toutefois, l’évolution des traitements a permis de rejoindre l’espérance de vie de la population générale lorsque l’infection est contrôlée.
De plus, ces traitements, appelés traitements antirétroviraux, provoquaient de nombreux effets secondaires au début de leur utilisation mais, aujourd’hui les effets indésirables ont beaucoup diminué et la meilleure tolérance des traitements permet de faciliter le quotidien des personnes vivant avec le VIH.
En l’absence de traitement, les personnes malades au stade SIDA décèdent en quelques mois ou années après l’apparition des premières infections opportunistes, d’où l’importance des mesures de dépistage et de suivi.
Les traitements antirétroviraux (TAR)
Le traitement principal de la séropositivité au VIH est représenté par les médicaments antirétroviraux. La combinaison de 3 ou 4 molécules différentes peut permettre d’obtenir une charge virale indétectable. Ces médicaments ont révolutionné la prise en charge de ces malades, en leur offrant une qualité et une espérance de vie considérablement améliorée par rapport à ce qui était observé à l’apparition de la maladie. Aujourd’hui, la politique en France est de traiter toute PvVIH (personne vivant avec le VIH), et les associations pharmaceutiques permettent dans le meilleur des cas de prendre l’ensemble du traitement en un seul comprimé par jour sans effet secondaire.
Il existe plusieurs classes de médicaments antirétroviraux et plusieurs molécules au sein de chaque classe :
- les inhibiteurs nucléosidiques de la transcriptase inverse ou INTI comme l'AZT ou zidovudine, qui a été l’un des premiers médicaments antirétroviraux, ou encore le ténofovir, embtricitabine (tous deux combinés dans le fameux « TRUVADA »), abacavir et lamivudine ;
- les inhibiteurs non nucléosidiques de la transcriptase inverse (INNTI) comme la doravirine ou la rilpivirine ;
- les inhibiteurs des protéases (IP), comme le darunavir, l’ atazanavir, qui nécessitent un « boost » avec le ritonavir pour être entièrement efficace ;
- les inhibiteurs de l’entrée et de la fusion. Ils ne sont quasiment plus utilisés à cause de leur mauvaise tolérance et grâce à l’émergence de thérapeutiques ayant un meilleur rapport bénéfice risque.
- les inhibiteurs de l’intégrase, après l’utilisation d’autres médicaments. Il s’agit par exemple du dolutégravir ou bictégravir ;
- des inhibiteurs des récepteurs CCR5 ;
- des comprimés uniques associant 2 ou 3 molécules et permettant aux patients de ne prendre qu’un seul comprimé par jour au lieu de multiples prises.
Certaines molécules sont préférées à d’autres en fonction du stade, mais le traitement est souvent semblable. Les médecins s’adaptent aux possibilités que laisse le virus en fonction d’éventuelles résistances préalables.
Généralement, on associe plusieurs molécules et on parle de bithérapie, de trithérapie, voire de quadrithérapie. L’objectif est de faire baisser la charge virale, c’est-à-dire, faire baisser la quantité de virus dans le sang jusqu’à la rendre indétectable, c’est-à-dire inférieure au seuil de détection des appareils de laboratoire les plus performants. Les premiers traitements sont suivis de nombreux effets indésirables comme de la fatigue, des maux de tête, des troubles digestifs ou parfois de la fièvre et des plaques rouges sur la peau. Au début de ce traitement, les patients devaient alors prendre chaque jour au moins une vingtaine de comprimés, certains devant être conservés au réfrigérateur.
Aujourd’hui, les trithérapies comprennent un à cinq comprimés par jour. De plus, ils sont mieux tolérés même si quelques effets secondaires sont à noter lors de la mise en place du traitement.
Le coût des traitements antirétroviraux a considérablement diminué au cours des dernières années. Cela permet aux pays défavorisés de pouvoir mieux traiter leur patient du VIH. Si en France, l’infection par le VIH, est p rise en charge à 100% par la Sécurité Sociale, dans de nombreux pays cette prise en charge sociale n’existe pas et il est difficile de se procurer l’ensemble des traitements existants.
La recherche concernant une vaccination est en cours, avec des essais cliniques prometteurs.
Vaccin : Moderna lance un essai clinique de vaccin à ARN messager sur l'homme
Fort du succès de son vaccin à ARNm, le laboratoire Moderna a lancé les premiers essais cliniques sur l’Homme d’un vaccin utilisant la même technologie pour lutter contre VIH.
Dans un communiqué publié le 27 janvier 2022, l'entreprise américaine confirme avoir administré les premières doses de son produit chez des humains. Cet essai de phase 1 se déroule aux USA. 56 adultes en bonne santé et séronégatifs y participent actuellement.
L'objectif du vaccin développé par Moderna est de stimuler la production d'un certain type d'anticorps (bnAb) afin qu'ils luttent contre les nombreux variants du VIH. Un rappel pourrait être nécessaire en plus de la première injection.
"Compte tenu de la rapidité avec laquelle les vaccins à ARN messager peuvent être produits, cette plate-forme offre une approche plus souple et réactive pour les tests et la conception d'un vaccin", a précisé Moderna dans son communiqué. Les essais devraient se poursuivre jusqu'en 2023.
Le traitement des maladies opportunistes liées au SIDA
Lorsqu’une personne est séropositive, son suivi doit être régulier et rigoureux. Des examens complémentaires réguliers peuvent permettre de dépister les cancers à un stade précoce.
En cas d’infection, des traitements anti-infectieux pourront être prescrits et poursuivis quelques semaines. Le traitement dépendra du type d’infection : antimycosiques, antibiotiques, antiparasitaires. Les cancers seront traités par les traitements classiques, avec une surveillance rigoureuse en raison de la fragilité de ces patients. Des traitements anti-infectieux préventifs peuvent parfois être administrés.
Traitements complémentaires
Les personnes atteintes par le VIH présentent fréquemment des carences vitaminiques et alimentaires. Ainsi des compléments alimentaires et des vitamines sont souvent prescrits pour éviter ces carences et stimuler l’appétit des malades. En effet, les carences alimentaires et vitaminiques peuvent accélérer la progression du SIDA.
Le suivi psychologique fait également partie intégrant de la prise en charge des malades du VIH. Un sevrage tabagique doit également être entrepris chez le malade fumeur.
Un nouvel adjuvant réussi à étendre l'immunité contre le VIH
Une nouvelle avancée dans la lutte contre le sida. Les chercheurs du Centre national de recherche sur les primates de Yerkes et du Centre des vaccins Emory (EVC) à Atlanta ont découvert qu’un nouvel adjuvant permet d’étendre l’immunité contre le VIH.
Cette nouvelle molécule synthétique, baptisée 3M-052, a été testée au cours d’une expérience comprenant 90 singes rhésus. Selon les données présentées, l’adjuvant cible le récepteur TLR 7/8 et favorise la création de plasmocytes de la moelle osseuse à longue durée de vie lors d'une immunité induite par la vaccination. C’est un élément essentiel pour une immunité durable lors d’une vaccination.
Les chercheurs précisent que chez un grand nombre des animaux participants à l’étude, l’immunité a été ainsi maintenue pendant plus d’un an après une vaccination.
Le Dr Sudhir Pai Kasturi, professeur assistant de recherche à Yerkes et à l'EVC et auteur principal de l’article dans le Science Immunoligy le 19 juin 2020 "Nous savons que les adjuvants sont des suppléments essentiels pour stimuler l'immunité qui aident à améliorer l'efficacité des vaccins. Jusqu'à présent, cependant, on ne savait pas quelle classe d'adjuvants peut promouvoir une immunité stable et à longue durée de vie dans des modèles de primates non humains. Notre étude fournit cette information".
Son collègue Rafi Ahmed ajoute : "la clé d'un vaccin réussi est la durabilité des réponses immunitaires. Les anticorps constituent la première ligne de défense contre les agents pathogènes. Les niveaux d'anticorps sont maintenus par la création de plasmocytes à longue durée de vie qui résident dans la moelle osseuse. Notre étude identifie un adjuvant qui est efficace pour générer ces plasmocytes à longue durée de vie dans la moelle osseuse. Cette découverte a des implications pour le développement de vaccins efficaces contre le VIH, la grippe et, particulièrement important maintenant, la COVID-19”.
Prévention
La prévention du SIDA passe par plusieurs outils qui ont prouvé leur efficacité. Certains servent à se protéger, d’autres servent à protéger les partenaires de l’infection par le VIH.
Le premier moyen de prévenir le SIDA est le préservatif. Il existe deux sortes de préservatifs : le préservatif externe et le préservatif interne.
Le premier est aussi appelé préservatif masculin. Il s’enfile sur le pénis en érection avant la pénétration. Généralement fabriqué à base de latex, c’est le seul contraceptif qui protège des IST dont le VIH.
Le préservatif interne est une gaine souple et large en polyuréthane. Il est doté d’un anneau souple à chaque extrémité. Il est introduit dans le vagin ou l’anus et en tapisse les parois. Il peut donc également être utilisé par les hommes lors de rapports anaux. Il a l’avantage de pouvoir être mis en place plusieurs heures avant l’acte sexuel. Cependant, notez qu’il faut changer de préservatif à chaque fois qu’on change de partenaire et même après chaque rapport, comme pour un préservatif externe. Ces deux types de protections s’achètent en pharmacie ou peuvent être récupérés gratuitement auprès d’associations de lutte contre le SIDA et dans les points du Planning familial.
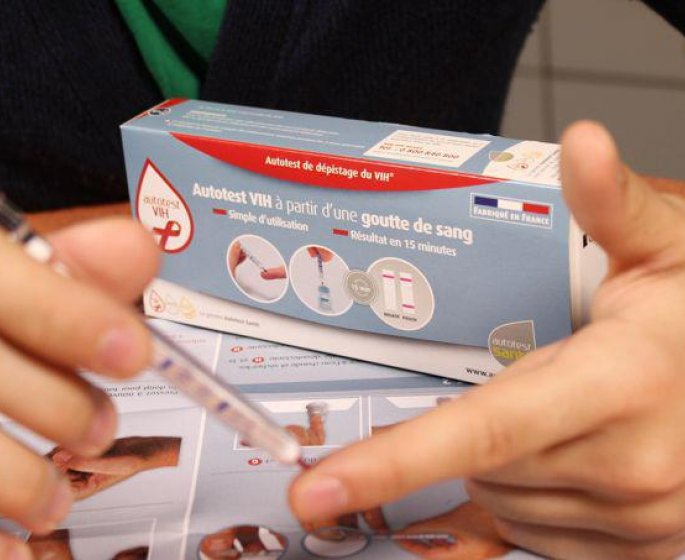
Le dépistage peut également être un moyen de prévention. Cet acte peut se faire après une période qui suit une prise de risque. Vous pouvez également faire le test régulièrement pour savoir si l’on est toujours sans VIH.
Il existe plusieurs techniques, mais une chose est certaine : plus tôt vous êtes au courant de votre contamination, mieux ce sera. Première technique de dépistage : la prise de sang. Ce test est confidentiel et gratuit. Un médecin reçoit le patient dans un centre et, après évaluation des prises de risques, prescrit un test pour le VIH, mais aussi pour d’autres IST. Un ou une infirmière réalise la prise de sang. Quelques jours plus tard, les résultats arrivent. Si le test est positif, le centre propose au patient un second test pour confirmer le premier. Les tests peuvent également être réalisés en laboratoire avec une prescription médicale d’un médecin généraliste.
Le deuxième moyen de dépistage est le test rapide ou TROD. Avec une goutte de sang récupérée au bout du doigt, les TROD permettent d’obtenir un résultat fiable en quelques minutes. Ces tests sont fiables à partir de trois mois après une prise de risque. Si le résultat revient positif, le risque d’être infecté au VIH est quasi certain. Un examen de confirmation est quand même effectué par un cabinet médical ou un laboratoire.
La PrEP, prescrite en médecine de ville
Une autre mesure de prévention, peu connue du grand public, est la PrEP (ou prophylaxie pré-exposition). Il s'agit d'un médicament sur prescription médicale, s'adressant aux personnes qui n'ont pas le VIH, et qui permet d'éviter de se faire contaminer. Ce traitement associe deux antirétroviraux : l’emtricitabine et le ténofovir disoproxil. Il est commercialisé en France sous la marque Truvada® et ses génériques.
Sur son site, l'association AIDES précise que "la PrEP est actuellement indiquée pour toutes les personnes de plus de 18 ans qui n’utilisent pas systématiquement le préservatif lors de leurs rapports sexuels et qui sont à haut risque de contracter le VIH".
Mais depuis le début de la pandémie de Covid-19, les prescriptions de PrEP (jusqu'alors uniquement possible à l'hôpital) ont chuté de 80 %. Pour pallier ce problème, les médecins généralistes peuvent désormais en prescrire, depuis le 1er juin 2021. Et ce, "que ce soit en renouvèlement d’ordonnance ou en primo-prescription", précise le ministre de la Santé Olivier Véran sur Twitter.
Les mesures de dépistage
Le test du VIH consiste à détecter la séropositivité, c’est-à-dire la présence des anticorps anti-VIH dans un échantillon de sang. La méthode de référence utilisée est le test ELISA combiné, réalisé à partir d’une prise de sang. Ce test est fiable dès 6 semaines après une prise de risque pour la transmission du VIH. À cause du risque de faux positifs (résultat positif en l’absence de VIH dans 0,5% des cas), en cas de résultat positif ce test doit être complété d’un autre test de dépistage, le Western Blot, qui est alors réalisé automatiquement par les laboratoires pour éliminer le risque de faux positif.
Toute personne peut se faire dépister régulièrement, mais il est conseillé à certaines personnes, plus à risque, de se faire dépister de manière plus systématique. Il s’agit :
- des personnes ayant vécu une situation à risque de contracter le virus (rapports non protégés, toxicomanie intraveineuse) ;
- des personnes dont les symptômes peuvent être dus à une infection au VIH (à discuter avec un médecin) ;
- des femmes désirant mettre en route une grossesse ou dès le début de la grossesse afin de mettre en place un traitement évitant la transmission à l’enfant à naître ;
- des personnes donneuses de sang, de sperme, de lait ou d’organe subissent systématiquement un test de dépistage.
New adjuvant successful in extending immunity against HIV, Centre national de recherche sur les primates de Yerkes, 19 juin 2020
https://www.unicef.org/fr/vih
Sida/VIH, Institut Pasteur, décembre 2018
https://www.aides.org/prep
https://investors.modernatx.com/news/news-details/2022/IAVI-and-Moderna-Launch-Trial-of-HIV-Vaccine-Antigens-Delivered-Through-mRNA-Technology/default.aspx
https://www.cell.com/iscience/fulltext/S2589-0042(22)00759-3
Voir plus